资料介绍
2018年中华医学会肠外肠内营养分会神经疾病营养支持学组、 中华医学会神经病学分会神经重症协作组、 中国医师协会神经内科医师分会神经重症专业委员会根据最新研究结果推出第二版 (2019)《神经系统疾病肠内营养支持中国专家共识》以不断普及和深化中国神经疾病营养支持工作。

01
神经疾病患者需要营养支持吗?
【推荐意见】
1.1 对卒中、 颅脑外伤、 神经系统变性疾病等神经系统疾病伴吞咽障碍患者,早期予以营养评估和营养支持,以降低病死率、 减少并发症、 减轻神经功能残疾和缩短住院时间 ( 专家共识,A级推荐)
1.2 对痴呆等神经系统疾病伴认知障碍患者,尽早予以营养评估并加强经口营养支持 ( 1级证据, B级推荐)
1.3 对任何原因引起的意识障碍患者,早期予以营养支持 (专家共识,A级推荐)
02
神经疾病患者需要营养风险筛查吗?
【推荐意见】
2.1 对神经系统疾病住院患者,需要应用NRS2002进行营养风险筛查 ( 2~3 级证据,B 级推荐)
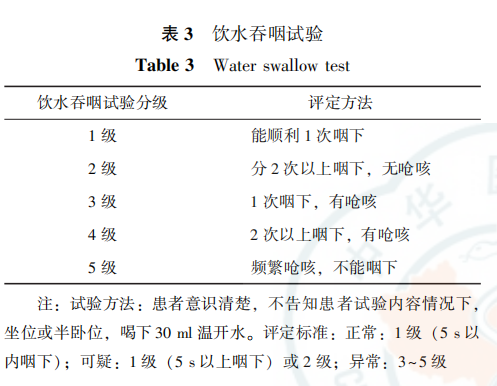
2.2 对神经系统疾病伴神经性球麻痹症状住院患者,需要应用饮水吞咽试验进行吞咽障碍评估(专家共识,A级推荐)
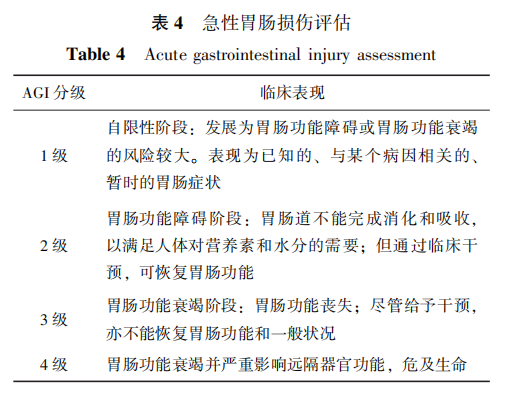
2.3 对神经系统疾病伴胃肠症状住院患者,需要应用 急 性 胃 肠 损 伤 分 级 (AGI) 进行胃肠功能评估 ( 2 级证据,B级推荐)
03
能量与基本底物供给需要计算吗?
【推荐意见】
3.1 对重症脑炎患者,采用间接测热法测量能量需求,实现营养支持的个体化 (2级证据,C级推荐)
3.2 对不具备间接测热法测量能量条件患者,采用经验估算法: 重症患者急性应激期 ( GCS≤12分或APACHE II≥17分) :20~ 25K/ (kgd),糖脂比=5:5,热氮比= 100:1。 轻症卧床患者:20~25K/ (kgd) ,糖脂比= 7:3 ~ 6:4,热氮比=100~150: 1。轻症非卧床患者:25~35 K/ (kgd) ,糖脂比=7:3 ~6:4,热氮比= 100~150: 1 (专家共识,A级推荐)
3.3 营养支持小组 (临床医师、 临床护士、 临床营养师) 需共同讨论、 制定营养支持方案 (专家共识,A 级推荐),并监测实际能量达标值和达标率 (2级证据,B级推荐)
04
如何选择营养支持疗法途径?
【推荐意见】
4.1 对耐受肠内营养患者,首选肠内营养,包括经口或管饲 (鼻胃管、 鼻肠管和经皮内镜下胃造口) 喂养 (1级证据,A级推荐)
4.2 对不耐受肠内营养患者,选择部分肠外营养或全肠外营养 (专家共识,A级推荐)
05
如何选择肠内营养时机?
【推荐意见】
5.1 对急性卒中伴吞咽障碍患者,发病7 d 内尽早(24~48 h内) 开始肠内喂养 (2级证据,C级推荐)
5.2 对颅脑外伤伴吞咽障碍患者,发病7 d内尽早(24~48 h内) 开始肠内营养 (1级证据,B 级推荐)
06
如何选择肠内营养配方?
【推荐意见】
6.1 对胃肠道功能正常的患者首选富含膳食纤维的整蛋白标准配方 (专家共识,A级推荐)
6.2 对糖尿病或血糖增高的患者,在有条件情况下选择糖尿病适用型配方 (1级证据,B级推荐)
6.3 对低蛋白血症患者,选择高蛋白配方 (2级证据,C级推荐)
6.4 对糖尿病或血糖增高合并低蛋白血症患,选择高蛋白配方, 但需要采用泵注方式并加强血糖管控 (2级证据,C级推荐)
6.5 对高脂血症或血脂增高患者,选择高单不饱和脂肪酸配方 (2级证据,C级推荐)
6.6 对消化或吸收功能障碍患者,选择短肽型或氨基酸型配方 (专家共识,A级推荐)
6.7 对腹泻患者,选择可溶性膳食纤维配方 (1~2级证据,B级推荐)
6.8 对颅脑外伤患者,选择免疫增强配方 ( 1级证据,A级推荐)
6.9 对限制液体入量患者,选择高能量密度配方(专家共识,A级推荐)
6.10 对病情复杂患者,根据主要临床问题进行营养配方选择与搭配 (专家共识,A级推荐)
07
如何选择肠内营养输注通道?
【推荐意见】
7.1 对短期 ( 2周内) 肠内营养患者,首选鼻胃管 (nasogastric tube, NGT ) ( 2级证据,C级推荐) ,具有高误吸风险患者,选择鼻肠管 ( nasaljejunal tube, NJT) (1级证据,A级推荐)
7.2 对长期肠内营养患者,在有条件的情况下,选择经皮内镜下胃造口 ( percutaneous endoscopic gastrostomy, PEG) 喂养 (1级证据,B级推荐)
7.3 对痴呆晚期患者,管饲喂养存在研究结果的不一致性,建议征得患者亲属同意后,采用PEG喂养 (2~ 3级证据,B级推荐)
08
如何选择肠内营养输注方式?
【推荐意见】
8.1 管饲喂养期间应将床头持续抬高≥30°,以减少误吸风险 (4级证据, C级推荐)
8.2 管饲喂养量应从少到多,尽早 (3 d内) 达到全量 (3级证据, C级推荐)
8.3 管饲喂养速度应从慢到快,即首日肠内营养输注20 ~ 50 ml/h,次日起逐渐加至80 ~ 100 ml/h,约12 ~ 24 h内输注完毕;在有条件情况下,使用营养输注泵控制输注速度 (专家共识,A 级推荐)
8.4 管饲喂养管道需用 20 ~30 ml温水冲洗, 每4 h一次;每次中断输注或给药前后, 需要20 ~30 ml温水冲洗管道 (专家共识,A级推荐)
09
肠内营养支持需要加强监测吗?
【推荐意见】
9.1 对危重症患者, 应至少每月测量体质量 1次(专家共识,A级推荐)
9.2 对危重症患者,应监测血糖变化 (1级证据,A级推荐) 。血糖>10 mmol/L 时予以胰岛素控制控制,目标为8.3 ~10.0 mmol/L, 但应避免低血糖发生 (1级证据,B级推荐) 。营养制剂以泵注方式给予时,胰岛素亦应以泵注方式输注;胰岛素用量以血糖监测结果为据,初始阶段每1 ~ 2 h 检测血糖 1次,血糖稳定后每4 h检测1次,血糖正常后,每周检测1 ~ 3 次 (专家共识,A级推荐) 。血糖控制过程中,需要避免血糖过低 ( < 8 mmol/L )(1级证据, A 级推荐)
9.3 对危重症患者,应监测血脂变化 (3级证据,C级推荐);每周检测 1 次。对缺血性卒中患者,按相关指南建议给予他汀类调脂药物治疗 (专家共识,A级推荐)
9.4 对危重症患者,应监测血清白蛋白 ( 1级证据,B级推荐) 和血清前白蛋白变化 ( 4级证据,D级推荐) ;每周至少检测1次,血清白蛋白 < 25 g/L时,可输注人血白蛋白 (2级证据,C级推荐),其目的不是改善营养ꎬ 而是提高血清白蛋白水平 (专家共识,A级推荐)
9.5 对危重症患者,应监测血清电解质和肾功能变化,每24 h至少检测 1次 (专家共识,A级推荐)
9.6 对危重症患者,应监测胃肠功能变化,每4 h记录恶心、 呕吐、 腹胀、 腹泻、 呕血、 便血等症状和体征1 次 (专家共识,A级推荐)
9.7 对危重症患者,应监测胃残余液量变化 (2级证据,C级推荐) ,每4 h抽吸胃残留液1次,观察总量、 颜色和性状。疑为消化道出血时,即刻送检 (专家共识,A级推荐)
9.8 对危重症患者,应监测液体出入量变化,每24 h记录1次 (专家共识,A级推荐)
9.9 对危重症患者,应监测喂养管深度 (鼻尖-耳 -剑突约45 ~5 5cm) 变化,每4 h检查鼻胃管深度1次 (专家共识,A级推荐)
10
肠内营养支持过程中需要调整吗?
【推荐意见】
10.1 呕吐和腹胀时,应减慢输注速度或 ( 和)减少输注总量,同时寻找原因并对症处理,仍不缓解时改为肠外营养 (专家共识,A级推荐)
10.2 腹泻 (稀便> 3 次/d 或稀便> 200 g/d) 时,应减慢输注速度或 (和) 减少输注总量,予以等渗营养配方, 严格无菌操作; 注意抗菌药物相关腹泻,必要时调整抗生素应用 (专家共识,A级推荐)
10.3 便秘 (0 次/3 d) 时,应加强补充水分,选用含有混合膳食纤维营养配方 (1级证据, A级推荐) , 必要时予以通便药物、 低压灌肠或其他排便措施 (专家共识,A 级推荐)
10.4 上消化道出血 (隐血试验证实) 时, 应短暂加用质子泵抑制剂;血性胃内容物< 100 ml 时,继续全量全速或全量减速 20 ~ 50 ml/h) 喂养,每天检测胃液隐血试验1次,直至 2 次正常;血性胃内容物>100 ml 时, 暂停肠内喂养, 必要时改为肠外营养 (专家共识,A级推荐)
10.5 胃肠动力不全 (胃残余液>100 ml ) 时,可加用甲氧氯普胺、 红霉素等胃动力药物或暂停喂养(1级证据,B级推荐).。超过24 h 仍不能改善时,改为鼻肠管或肠外营养 (专家共识, A级推荐)
11
肠内营养支持何时停止?
【推荐意见】
对管饲喂养患者,需定期评估吞咽功能,当床旁饮水吞咽试验≤2分时,可停止管饲喂养 (专家共识,A 级推荐)

